El Mieloma múltiple, trasplantes de células madre y ... La “culebrilla”
Por Paul Kleutghen
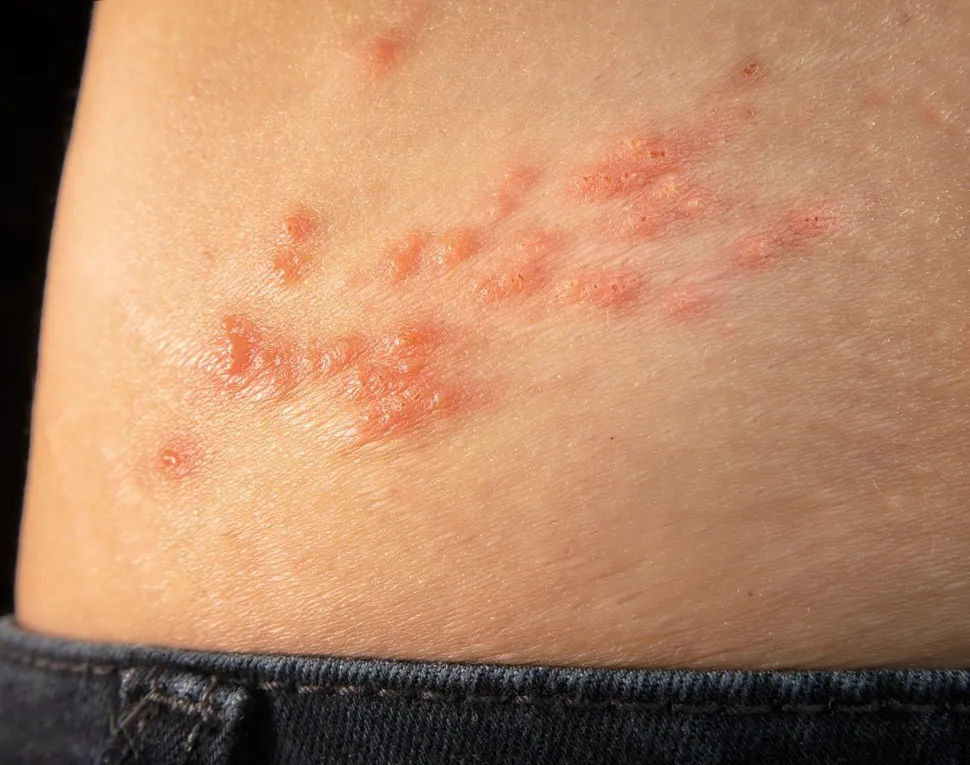
Una de cada tres personas en los EE. UU. tendrá que lidiar con un episodio de “culebrilla” en su vida. Es muy probable que cualquiera de nosotros conozca el sufrimiento que significa tener esta enfermedad, ya sea por experiencia propia o por historias que hemos escuchado de familiares o amigos. La “culebrilla” es una enfermedad eruptiva muy dolorosa, que resulta de la reactivación del virus varicela zoster, el mismo virus que causa la varicela en los niños. El término médico oficial para la “culebrilla” es Herpes Zoster (HZ). Un artículo reciente de la revista Clinical Infectious Diseases trata sobre una investigación publicada en 2018 en la que se señala que los pacientes con ciertos tipos de cáncer tienen un mayor riesgo de desarrollar herpes zóster que aquellos sin cáncer.
Los autores del artículo señalado anteriormente afirman que:
"El aumento de la incidencia de HZ con la edad ha sido bien definido, sin embargo, el riesgo de HZ debido a condiciones de inmunocompromiso o medicamentos inmunosupresores no ha sido tan bien definido. También se sabe que la inmunosupresión aumenta la incidencia de complicaciones del HZ y la gravedad de la enfermedad. La complicación más común del HZ es la neuralgia posherpética (NPH), una afección dolorosa y persistente que puede afectar sustancialmente la calidad de vida sobre todo de los ancianos, y se ha demostrado que es más común entre los pacientes inmunodeprimidos."
Un equipo de investigadores de los Centros de Control de Enfermedades (CDC, por sus siglas en inglés) junto con varias universidades/centros oncológicos de EE. UU. se embarcaron en una búsqueda exhaustiva de literatura médica, iniciando con 3.765 artículos científicos/médicos para “estimar el riesgo de HZ en cinco categorías de pacientes inmunocomprometidos” (con trasplante de células madres, cánceres de tumores sólidos y hematológicos, VIH y pacientes con trasplantes de órganos sólidos). Sus hallazgos son de interés para todos los pacientes con mieloma y trasplante de células madre:
- “Las 6 estimaciones más altas de incidencia [de herpes zóster] se encontraron en receptores de trasplante de médula ósea. Entre los receptores de trasplante de médula ósea, el riesgo varió según el tipo de trasplante: las estimaciones de incidencia [de HZ] para el trasplante autólogo tiene una mediana de 18.6% y para el alogénico una mediana de 9%. Todas las estimaciones de tumores malignos hematológicos, tumores sólidos y VIH fueron inferiores al 10%, pero variaron dentro de la categoría de inmunocompromiso".
- La tasa de incidencia Herpes Zoster en los receptores de células madre es casi 3 veces mayor en comparación con lo que se observa en pacientes con cáncer de tumor sólido o pacientes con VIH.
- El riesgo de desarrollar dolor postherpético que permanezca más de 90 días en receptores de células madre varía entre 6 y 41%, con varios estudios que reportan alrededor del 10%.
Las altas tasas de incidencia de herpes zóster y dolor postherpético en los pacientes con trasplante de médula ósea plantean la interrogante de qué se puede hacer para evitar las complicaciones asociadas. La profilaxis con medicamentos antivirales (como el aciclovir y el valaciclovir) es de uso frecuente antes, durante y después del trasplante. La pregunta entonces es ¿Qué tan efectivos son estos medicamentos para evitar el herpes zóster y/o la neuralgia postherpética? Diecisiete estudios proporcionan respuestas a ésta interrogante:
- Su riesgo de padecer herpes zóster y/o neuralgia postherpética aumenta con la cantidad de tiempo que ha pasado desde el inicio del tratamiento de su mieloma (u otro cáncer que requirió un trasplante). En otras palabras: cuanto más tiempo haya vivido con mieloma, mayor será su riesgo de llegar a tener herpes zóster.
- ‘La duración de la profilaxis antiviral parece modificar el riesgo de HZ; Los pacientes con trasplante de médula ósea que recibieron profilaxis a corto plazo tuvieron la mayor incidencia acumulada de herpes zoster en un momento dado del seguimiento. "O, cuanto antes suspenda su terapia antiviral, mayor será el riesgo de contraer herpes zóster en el futuro.
- "El efecto de la profilaxis a largo plazo contra el HZ persiste un año después de la interrupción de la profilaxis". En otras palabras, incluso después de dejar de tomar sus medicamentos antivirales, aún tendrá algo de protección por un período de un año.
- ‘... a los 5 años después del trasplante, el riesgo de HZ de los pacientes que recibieron 12 meses de profilaxis fue similar al de los pacientes que no recibieron"
Después de nuestro diagnóstico de mieloma, todos tenemos que lidiar con un montón de recetas de medicamentos con los que no estábamos familiarizados. Asumiré que a casi todos nos molesta el tener que tomar tantas pastillas. En el caso de los medicamentos antivirales utilizados en la profilaxis del herpes zóster y/o la neuralgia postherpética, este artículo de investigación deja bastante claro que suspender la terapia antiviral NO es una buena idea. Cuando decida hacerlo, debe tener la mayor precaución para que su probabilidad de tener herpes zóster, y más tarde neuralgia postherpética, no aumente con el tiempo después de dejar de tomar esas dos píldoras por día.
Entonces se puede plantear la siguiente pregunta: ¿Qué tal son las vacunas contra la culebrilla que están actualmente en el mercado? ¿Son una opción para evitar el herpes zóster en el futuro? "Hay dos vacunas contra el herpes zóster aprobadas por la FDA: Zostavax (aprobado en 2006) y Shingrix (aprobado en 2017). Zostavax es una "vacuna viva" y, por lo tanto, es un no-no absoluto para los pacientes trasplantados. Y eso nos deja con Shingrix, que es una vacuna "inactivada". La pregunta puede reformularse como: "¿La vacuna Shingrix ofrece una buena alternativa para la prevención de la culebrilla en pacientes que han recibido un trasplante de células madre?". Desafortunadamente, solo hay un estudio a gran escala que ofrece alguna respuesta. "Bastidas y sus colegas ... asignaron al azar a 1.846 adultos que se habían sometido recientemente a un trasplante de médula ósea y descubrieron que un ciclo de 2 dosis de una vacuna recombinante contra el herpes zoster redujo su incidencia durante una mediana de seguimiento de 21 meses". el artículo mencionado indica que la incidencia de la culebrilla se reduce en aproximadamente 2/3, en comparación con la ausencia de profilaxis, y que este efecto es mayor en el período inmediato posterior al uso de Shingrix. A los 42 meses, 3 años y medio, la tasa de incidencia de pacientes vacunados con Shingrix se redujo a aproximadamente la mitad de aquellos sin profilaxis. Shingrix ofrece cierta protección contra el herpes zóster pero no es perfecto. Los autores del artículocitado anteriormente concluyen:
"Aunque se cree que el HZ es más grave en pacientes inmunocomprometidos, y los primeros datos sugieren los beneficios de la vacunación en algunas poblaciones de pacientes [consulte el artículo de Bastidas citado anteriormente], se requieren datos más precisos sobre las complicaciones y la gravedad, para evaluar la rentabilidad de vacunación en estas poblaciones. Esta información adicional será crítica para informar las decisiones políticas para las vacunas contra el HZ en los pacientes inmunocomprometidas en los Estados Unidos."
En otras palabras, los autores cubren un poco su apuesta con la cita anterior sobre si la vacunación contra Shingrix debería convertirse en el 'protocolo de atención' para la prevención de la culebrilla o la NPH, ya que, actualmente, no se entiende lo suficiente en cuanto a su duración real, eficacia a largo plazo en la población de pacientes inmunocomprometidos (incluidos nosotros, los pacientes trasplantados).
El estudio que nos brindaría más orientación a nosotros, los pacientes con trasplante de células madre, sería comparar la profilaxis con medicamentos orales (comparando tanto el tratamiento a corto y largo plazo) con el programa de dos dosis de la vacuna inyectada Shingrix y evaluar a los pacientes inscritos durante un periodo prolongado. Eso nos daría la claridad de lo que realmente nos puede proporcionar la mejor protección contra el herpes zóster y el dolor post herpético en el futuro. Por ahora, es muy probable que estén confundidos acerca de qué elegir. Les sugiero que discuta sus opciones con su especialista en mieloma, quien probablemente lo derivará a un especialista en enfermedades infecciosas que estará en el personal de cualquiera de los "centros de excelencia" del mieloma.
Por Paul Kleutghen
Una de cada tres personas en los EE. UU. tendrá que lidiar con un episodio de “culebrilla” en su vida. Es muy probable que cualquiera de nosotros conozca el sufrimiento que significa tener esta enfermedad, ya sea por experiencia propia o por historias que hemos escuchado de familiares o amigos. La “culebrilla” es una enfermedad eruptiva muy dolorosa, que resulta de la reactivación del virus varicela zoster, el mismo virus que causa la varicela en los niños. El término médico oficial para la “culebrilla” es Herpes Zoster (HZ). Un artículo reciente de la revista Clinical Infectious Diseases trata sobre una investigación publicada en 2018 en la que se señala que los pacientes con ciertos tipos de cáncer tienen un mayor riesgo de desarrollar herpes zóster que aquellos sin cáncer.
Los autores del artículo señalado anteriormente afirman que:
"El aumento de la incidencia de HZ con la edad ha sido bien definido, sin embargo, el riesgo de HZ debido a condiciones de inmunocompromiso o medicamentos inmunosupresores no ha sido tan bien definido. También se sabe que la inmunosupresión aumenta la incidencia de complicaciones del HZ y la gravedad de la enfermedad. La complicación más común del HZ es la neuralgia posherpética (NPH), una afección dolorosa y persistente que puede afectar sustancialmente la calidad de vida sobre todo de los ancianos, y se ha demostrado que es más común entre los pacientes inmunodeprimidos."
Un equipo de investigadores de los Centros de Control de Enfermedades (CDC, por sus siglas en inglés) junto con varias universidades/centros oncológicos de EE. UU. se embarcaron en una búsqueda exhaustiva de literatura médica, iniciando con 3.765 artículos científicos/médicos para “estimar el riesgo de HZ en cinco categorías de pacientes inmunocomprometidos” (con trasplante de células madres, cánceres de tumores sólidos y hematológicos, VIH y pacientes con trasplantes de órganos sólidos). Sus hallazgos son de interés para todos los pacientes con mieloma y trasplante de células madre:
- “Las 6 estimaciones más altas de incidencia [de herpes zóster] se encontraron en receptores de trasplante de médula ósea. Entre los receptores de trasplante de médula ósea, el riesgo varió según el tipo de trasplante: las estimaciones de incidencia [de HZ] para el trasplante autólogo tiene una mediana de 18.6% y para el alogénico una mediana de 9%. Todas las estimaciones de tumores malignos hematológicos, tumores sólidos y VIH fueron inferiores al 10%, pero variaron dentro de la categoría de inmunocompromiso".
- La tasa de incidencia Herpes Zoster en los receptores de células madre es casi 3 veces mayor en comparación con lo que se observa en pacientes con cáncer de tumor sólido o pacientes con VIH.
- El riesgo de desarrollar dolor postherpético que permanezca más de 90 días en receptores de células madre varía entre 6 y 41%, con varios estudios que reportan alrededor del 10%.
Las altas tasas de incidencia de herpes zóster y dolor postherpético en los pacientes con trasplante de médula ósea plantean la interrogante de qué se puede hacer para evitar las complicaciones asociadas. La profilaxis con medicamentos antivirales (como el aciclovir y el valaciclovir) es de uso frecuente antes, durante y después del trasplante. La pregunta entonces es ¿Qué tan efectivos son estos medicamentos para evitar el herpes zóster y/o la neuralgia postherpética? Diecisiete estudios proporcionan respuestas a ésta interrogante:
- Su riesgo de padecer herpes zóster y/o neuralgia postherpética aumenta con la cantidad de tiempo que ha pasado desde el inicio del tratamiento de su mieloma (u otro cáncer que requirió un trasplante). En otras palabras: cuanto más tiempo haya vivido con mieloma, mayor será su riesgo de llegar a tener herpes zóster.
- ‘La duración de la profilaxis antiviral parece modificar el riesgo de HZ; Los pacientes con trasplante de médula ósea que recibieron profilaxis a corto plazo tuvieron la mayor incidencia acumulada de herpes zoster en un momento dado del seguimiento. "O, cuanto antes suspenda su terapia antiviral, mayor será el riesgo de contraer herpes zóster en el futuro.
- "El efecto de la profilaxis a largo plazo contra el HZ persiste un año después de la interrupción de la profilaxis". En otras palabras, incluso después de dejar de tomar sus medicamentos antivirales, aún tendrá algo de protección por un período de un año.
- ‘... a los 5 años después del trasplante, el riesgo de HZ de los pacientes que recibieron 12 meses de profilaxis fue similar al de los pacientes que no recibieron"
Después de nuestro diagnóstico de mieloma, todos tenemos que lidiar con un montón de recetas de medicamentos con los que no estábamos familiarizados. Asumiré que a casi todos nos molesta el tener que tomar tantas pastillas. En el caso de los medicamentos antivirales utilizados en la profilaxis del herpes zóster y/o la neuralgia postherpética, este artículo de investigación deja bastante claro que suspender la terapia antiviral NO es una buena idea. Cuando decida hacerlo, debe tener la mayor precaución para que su probabilidad de tener herpes zóster, y más tarde neuralgia postherpética, no aumente con el tiempo después de dejar de tomar esas dos píldoras por día.
Entonces se puede plantear la siguiente pregunta: ¿Qué tal son las vacunas contra la culebrilla que están actualmente en el mercado? ¿Son una opción para evitar el herpes zóster en el futuro? "Hay dos vacunas contra el herpes zóster aprobadas por la FDA: Zostavax (aprobado en 2006) y Shingrix (aprobado en 2017). Zostavax es una "vacuna viva" y, por lo tanto, es un no-no absoluto para los pacientes trasplantados. Y eso nos deja con Shingrix, que es una vacuna "inactivada". La pregunta puede reformularse como: "¿La vacuna Shingrix ofrece una buena alternativa para la prevención de la culebrilla en pacientes que han recibido un trasplante de células madre?". Desafortunadamente, solo hay un estudio a gran escala que ofrece alguna respuesta. "Bastidas y sus colegas ... asignaron al azar a 1.846 adultos que se habían sometido recientemente a un trasplante de médula ósea y descubrieron que un ciclo de 2 dosis de una vacuna recombinante contra el herpes zoster redujo su incidencia durante una mediana de seguimiento de 21 meses". el artículo mencionado indica que la incidencia de la culebrilla se reduce en aproximadamente 2/3, en comparación con la ausencia de profilaxis, y que este efecto es mayor en el período inmediato posterior al uso de Shingrix. A los 42 meses, 3 años y medio, la tasa de incidencia de pacientes vacunados con Shingrix se redujo a aproximadamente la mitad de aquellos sin profilaxis. Shingrix ofrece cierta protección contra el herpes zóster pero no es perfecto. Los autores del artículocitado anteriormente concluyen:
"Aunque se cree que el HZ es más grave en pacientes inmunocomprometidos, y los primeros datos sugieren los beneficios de la vacunación en algunas poblaciones de pacientes [consulte el artículo de Bastidas citado anteriormente], se requieren datos más precisos sobre las complicaciones y la gravedad, para evaluar la rentabilidad de vacunación en estas poblaciones. Esta información adicional será crítica para informar las decisiones políticas para las vacunas contra el HZ en los pacientes inmunocomprometidas en los Estados Unidos."
En otras palabras, los autores cubren un poco su apuesta con la cita anterior sobre si la vacunación contra Shingrix debería convertirse en el 'protocolo de atención' para la prevención de la culebrilla o la NPH, ya que, actualmente, no se entiende lo suficiente en cuanto a su duración real, eficacia a largo plazo en la población de pacientes inmunocomprometidos (incluidos nosotros, los pacientes trasplantados).
El estudio que nos brindaría más orientación a nosotros, los pacientes con trasplante de células madre, sería comparar la profilaxis con medicamentos orales (comparando tanto el tratamiento a corto y largo plazo) con el programa de dos dosis de la vacuna inyectada Shingrix y evaluar a los pacientes inscritos durante un periodo prolongado. Eso nos daría la claridad de lo que realmente nos puede proporcionar la mejor protección contra el herpes zóster y el dolor post herpético en el futuro. Por ahora, es muy probable que estén confundidos acerca de qué elegir. Les sugiero que discuta sus opciones con su especialista en mieloma, quien probablemente lo derivará a un especialista en enfermedades infecciosas que estará en el personal de cualquiera de los "centros de excelencia" del mieloma.

about the author
Paul Kleutghen
I am a patient diagnosed in 2014 with primary plasma cell leukemia (pPCL), a rare and aggressive variant of multiple myeloma and have been very fortunate to find successful treatment at the division of Cellular Therapy at the Duke University Cancer Institute. My wife, Vicki, and I have two adult children and two grandsons who are the ‘lights of our lives’. Successful treatment has allowed Vicki and I to do what we love best : traveling the world, albeit it with some extra precautions to keep infections away. My career in the pharmaceutical industry has given me insights that I am currently putting to use as an advocate to lower drug pricing, especially prices for anti-cancer drugs. I am a firm believer that staying mentally active, physically fit, compliant to our treatment regimen and taking an active interest in our disease are keys to successful treatment outcomes.
More on HealthTree Roundtables
Trending Articles
Upcoming Events




Get the Latest Multiple Myeloma Updates, Delivered to You.
By subscribing to the HealthTree newsletter, you'll receive the latest research, treatment updates, and expert insights to help you navigate your health.
Together we care.
Together we cure.
3x Faster.